异常子宫出血的9大原因,一文全解
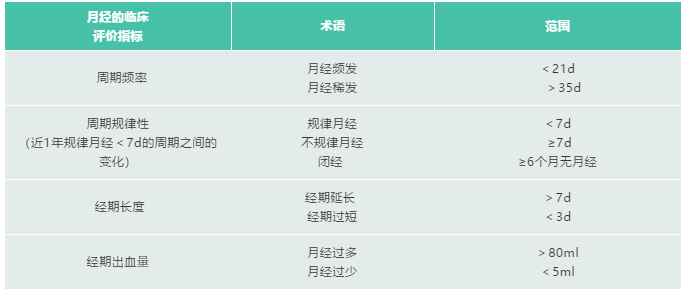
异常子宫出血(abnormal uterine bleeding,AUB)是妇科常见的症状和体征,是指正常月经的周期频率、规律性、经期长度、经期出血量任何一项不符的、源自子宫腔的异常出血。AUB限定于育龄期非妊娠妇女,因此,需排除妊娠和产褥期相关的出血,也不包含青春发育前和绝经后出血。异常子宫出血具体情况可见下表。
只要符合上述症状者都属于异常子宫出血(AUB)。但AUB病因复杂,不能一概而论,2011年国际妇产科联盟(FIGO)提出了正常和异常子宫出血相关术语并制定了AUB病因新分类系统(PALM-COEIN系统),具体AUB病因疾病如下:

但是,这些疾病不都是单独存在的,有些患者可能同时几种疾病共存,共同引起AUB。下面我们详细了解。
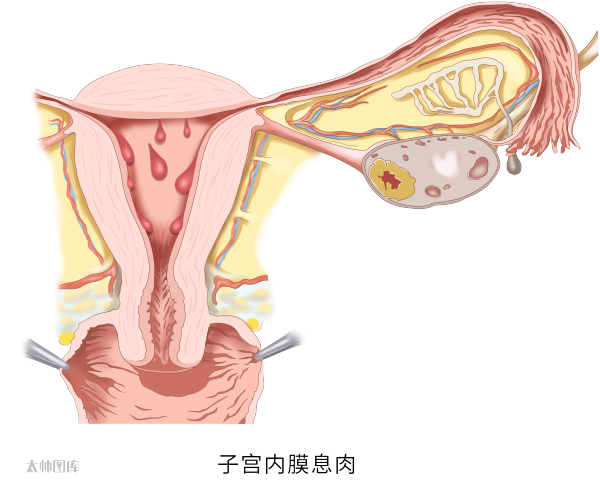
子宫内膜息肉(AUB-P)
它占整个AUB原因中21%~9%。子宫内膜息肉是常见的子宫内膜良性病变之一,是子宫内膜基底层的局限性增生,形成蒂突向宫腔引起, 属于慢性子宫内膜炎范畴,且易复发。
临床症状
有症状者(70%-90%)主要以不规则阴道出血(月经量增多、经期延长、经间期出血、绝经后阴道出血)和不孕为主要表现。少部分以白带增多、 血性白带为主要表现。仍有约30%的患者无明显临床症状。
好发人群
大于35岁的女性,以及合并下列疾病者:子宫腺肌症、宫颈息肉、糖尿病、肥胖、高血压、子宫内膜炎、子宫内膜异位症、子宫肌瘤、以及使用他莫昔芬的妇女等。
临床诊断
通常可经盆腔超声检查发现,最佳检查时间为月经周期的第10天之前,确诊需在宫腔镜下摘除行病理检查。
临床治疗
对于直径<1 cm的功能性子宫内膜息肉,若无症状,1年内自然消失率约27%,恶变率低,可观察随访。
对于>1 cm,有症状的子宫内膜息肉建议治疗,治疗方式很多,但宫腔镜被认为是诊断及治疗子宫内膜息肉的最佳选择。尤其适用于未妊娠或仍有妊娠要求者,以及老年有多种内科合并症者。
子宫内膜息肉术后复发风险约3.7%~10.0%,宫腔镜切除息肉后联合药物治疗是预防其复发的关键,左炔诺孕酮、曼月乐可降低息肉的复发风险,尤其是对服用他莫苷芬的女性。
子宫腺肌病(AUB-A)
子宫腺肌症是子宫内膜腺体或间质异位于子宫肌层,同时还伴有周围肌层细胞的增生与肥大,形成弥漫性或局限性病变。子宫腺肌症国内报告发病率为13.4%,国外报告为5%~70%不等,且有不断上升趋势,现已成为妇科常见病。
多发生于30~50岁经产妇,而近年来,子宫腺肌症出现了明显的发病率上升、发病年龄年轻化的趋势。约15%同时合并子宫内膜异位症,约50%合并子宫肌瘤。
临床症状
典型的临床表现是痛经(15%~77.8%)或慢性盆腔痛引起的HMB。月经过多一般表现为连续数个月经周期出血量大,一般超过80ml。而压迫症状、流产和不育的发生率较低。还有近30%的子宫腺肌症患者无明显症状,只是在健康查体或因其他疾病进行影像学检查时,被偶然发现。
临床诊断
确诊子宫腺肌症需要子宫切除标本,临床上可根据典型症状及体征、血CA125水平增高做出初步诊断,B超和MRI检查显示子宫体增大、子宫内膜增厚、子宫肌层囊肿、或是内膜与基层连接处欠清,肌层异质性增高均提示子宫腺肌症。
临床治疗
虽然子宫切除术是唯一的根治方法,但是激素治疗对大多数女性都是有效的。治疗包括:口服避孕药(雌激素和孕酮)、单一孕激素治疗、促性腺激素释放激素以及芳香化酶抑制剂。最有效的孕激素治疗方法是曼月乐。激素疗法不仅能减少月经量还可以缓解痛经情况。
除子宫切除术外,其他的手术方法包括:子宫内膜消蚀或切除、腺肌瘤的切除以及腹腔镜下子宫肌层电凝术。手术后药物治疗可能会比单一的手术治疗效果好。子宫动脉栓塞术或是MRI引导的超声聚焦手术具有一定的优势。子宫切除术是没有生育需求女性的治疗选择之一。
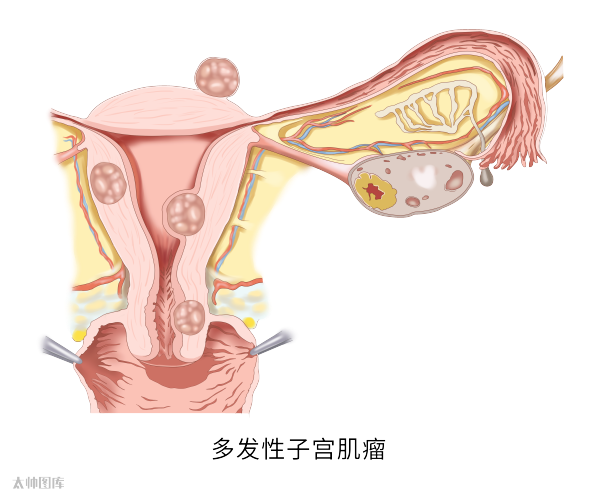
子宫平滑肌瘤(AUB-L)
约20%的成年女性在一生中会出现不同类型的子宫肌瘤,根据生长部位,子宫平滑肌瘤可分为影响宫腔形态的黏膜下肌瘤与其他肌瘤,前者最可能引起AUB。
临床症状
经量增加、经期延长,严重者可继发贫血,出现乏力、心悸等症状。当粘膜下肌瘤伴有坏死感染时,可有不规则阴道流血或血样脓性排液,而肌瘤变性(玻璃样变、囊性变、红色样变、肉瘤样变、钙化)则可能出现疼痛等其他症状,另外,子宫肌瘤可能会增加流产风险、降低受孕率以及引起妊娠并发症,包括:胎儿生长受限、胎盘早剥、胎位不正以及早产。
临床诊断
体检和双合诊是子宫最重要的评估方法,评估子宫的大小和轮廓。影像学有助于评估肌瘤的大小、数量和位置。影像学检查包括:经阴道或经腹超声、诊断性宫腔镜检查、MRI以及子宫输卵管造影。绝经后出血或异常出血可通过子宫内膜取样排除增生或恶性肿瘤的可能。
临床治疗
保守治疗适用于无明显症状者,特别是近绝经期女性,可每3~6个月随访一次。药物治疗适用于症状轻、近绝经年龄或全身情况不宜手术者。子宫肌瘤的药物治疗包括GnRH激动剂以及孕激素受体调节剂、雷洛昔芬和芳香化酶抑制剂。
手术治疗适用于月经过多致继发贫血,药物治疗无效者;严重腹痛;体积大或影响膀胱、直肠等压迫症状;疑有恶变者;能确定粘膜下肌瘤是不孕或流产的唯一原因者。宫腔镜子宫肌瘤电切术(TCRM)被认为是治疗子宫粘膜下肌瘤的首选模式。
宫腔镜子宫内膜切除术适用于月经量多、没有生育要求但希望保留子宫或不能耐受子宫切除的患者。如于妊娠后发现肌瘤,则趋向保守处理,一般不主张手术治疗。
子宫内膜恶变和不典型增生(AUB-M)
子宫内膜不典型增生和恶变是AUB少见而重要的原因。子宫内膜不典型增生是癌前病变,随访13.4年癌变率为8%~29%。常见于多囊卵巢综合征(PCOS)、肥胖、使用他莫昔芬的患者,偶见于有排卵而黄体功能不足者。
临床症状
不规则子宫出血,可与月经稀发交替发生。少数表现为经间期出血,患者常有不孕。
临床诊断
确诊需行子宫内膜活检病理检查。对于年龄≥45岁、长期不规则子宫出血、有子宫内膜癌高危因素(如高血压、肥胖、糖尿病等)、B超提示子宫内膜过度增厚回声不均匀、药物治疗效果不显著者应行诊刮并行病理检查,有条件者首选宫腔镜直视下活检。
临床治疗
子宫内膜不典型增生的处理需根据内膜病变轻重、患者年龄及有无生育要求选择不同的治疗方案。年龄>40岁、无生育要求的患者建议行子宫切除术。对年轻、有生育要求的患者,经全面评估和充分咨询后可采用全周期连续高效合成孕激素行子宫内膜萎缩治疗,如甲羟孕酮、甲地孕酮等,3~6个月后行诊刮加吸宫(以达到全面取材的目的)。
如内膜病变未逆转应继续增加剂量,3~6个月后再复查。如果子宫内膜不典型增生消失则停用孕激素后积极给予辅助生殖技术治疗。在使用孕激素的同时,应对子宫内膜增生的高危因素,如肥胖、胰岛素抵抗同时治疗。子宫内膜恶性肿瘤诊治参照相关的临床指南。
全身凝血相关疾病(AUB-C)
包括再生障碍性贫血、各类型白血病、各种凝血因子异常、各种原因造成的血小板减少等全身性凝血机制异常。有报道,月经过多的妇女中约13%有全身性凝血异常。
临床症状
月经过多、经间期出血或经期延长等表现。还有其他部位出血倾向(皮肤、粘膜、关节、肌肉等),严重者可以出现贫血、发热等症状。
临床诊断
-
初潮起月经过多;
-
具备下述病史中的1条:既往有产后、外科手术后、或牙科操作相关的出血;
-
下述症状中具备两条或以上:每月1~2次瘀伤、每月1~2次鼻出血、经常牙龈出血、有出血倾向家族史。
临床治疗
应与血液科和其他相关科室共同协商,原则上应以血液科治疗措施为主,妇科协助控制月经出血。妇科首选药物治疗,主要措施为大剂量高效合成孕激素子宫内膜萎缩治疗,有时加用丙酸睾酮减轻盆腔器官充血。氨甲环酸、短效口服避孕药也可能有帮助。药物治疗失败或原发病无治愈可能时,可考虑在血液科控制病情、改善全身状况后行手术治疗。手术治疗包括子宫内膜切除术和子宫全切除术。
排卵障碍(AUB-O)
排卵障碍包括稀发排卵、无排卵及黄体功能不足,主要由于下丘脑-垂体-卵巢轴功能异常引起,常见于青春期、绝经过渡期,生育期也可因PCOS、肥胖、高催乳素血症、甲状腺疾病等引起。
临床症状
常表现为不规律的月经,经量、经期长度、周期频率、规律性均可异常,有时会引起大出血和重度贫血。
临床诊断
无排卵最常用的手段是基础体温测定(BBT)、黄体中期血孕酮水平测定。超声监测等。
临床治疗
原则是出血期止血并纠正贫血,血止后调整周期预防子宫内膜增生和AUB复发,有生育要求者促排卵治疗。止血的方法包括孕激素子宫内膜脱落法、大剂量雌激素内膜修复法、短效口服避孕药或高效合成孕激素内膜萎缩法和诊刮。调整周期的方法主要是后半期孕激素治疗,青春期及生育年龄患者宜选用天然或接近天然的孕激素(如地屈孕酮),有利于卵巢轴功能的建立或恢复。
短效口服避孕药主要适合于有避孕要求的妇女。对已完成生育或近1年无生育计划者可放置LNG-IUS,可减少无排卵患者的出血量,预防子宫内膜增生。已完成生育、药物治疗无效或有禁忌证的患者可考虑子宫内膜切除术或切除子宫。促排卵治疗适用于无排卵有生育要求的患者,可同时纠正AUB,具体方法取决于无排卵的病因。
子宫内膜局部异常(AUB-E)
当AUB发生在有规律且有排卵的周期,特别是经排查未发现其他原因可解释时,可能是原发于子宫内膜局部异常所致。
临床症状
月经过多、经间期出血或经期延长。
临床诊断
目前尚无特异方法诊断子宫内膜局部异常,主要基于在有排卵月经的基础上排除其他明确异常后而确定。
临床治疗
对此类非器质性疾病引起的月经过多,建议先行药物治疗,推荐的药物治疗顺序为:
-
LNGIUS,适合于近1年以上无生育要求者;
-
氨甲环酸抗纤溶治疗或非甾体类抗炎药(NSAID),可用于不愿或不能使用性激素治疗或想尽快妊娠者;
-
短效口服避孕药;
-
孕激素子宫内膜萎缩治疗,如炔诺酮5mg每日3次,从周期第5天开始,连续服用21d。刮宫术仅用于紧急止血及病理检查。对于无生育要求者,可以考虑保守性手术,如子宫内膜切除术。
医源性AUB(AUB-I)
激素治疗或宫内节育器等医疗干预可以导致 AU不规则出血与激素避孕有关,通常被称为突破性出血(BTB),是这类疾病的主要病因。如果量少,可观察继续服用,必要时可加小剂量雌激素,如量多,则停药,视为本次月经;放置宫内节育器引起经期延长可能与局部前列腺素生成过多或纤溶亢进有关,治疗首选抗纤溶药物;放置LNG-IUS或皮埋的妇女6个月内也常会出现,治疗上可对症处理或短期观察,部分可同时予短效避孕药同服。
未分类AUB(AUB-N)
AUB的个别患者可能与其他罕见的因素有关,如动静脉畸形、剖宫产术后子宫瘢痕缺损、子宫肌层肥大等,但目前尚缺乏完善的检查手段作为诊断依据,将这些因素归于“未分类( AUB-N )。
动静脉畸形所致AUB的原因有先天性或获得性(子宫创伤、剖宫产术后等),多表现为突然出现的大量子宫出血,诊断首选经阴道超声检查,其他检查方法还有子宫血管造影、盆腔CT及MRI检查,治疗上,有生育要求者,出血量不多时可采用口服避孕药或期待治疗,出血严重者,维持生命体征平稳,尽早采用选择性子宫动脉栓塞术,但术后妊娠率较低,无生育要求者除行子宫血管栓塞外,可采用子宫切除术。
剖宫产术后子宫瘢痕缺损所致AUB,常表现为经期延长,诊断方法为经阴道超声检查,最佳为宫腔镜检查。可选用口服避孕药缩短出血时间,药物治疗效果不佳者,可考虑手术治疗,包括宫腔镜下子宫切口憩室切除术、开腹或经腹腔镜下子宫切口周围瘢痕组织切除或修补术。




 闽公网安备
闽公网安备